Elizabeth Brassea-Pérez1, Isabel Rubio1, Ilie S. Racotta2
1 Estudiantes de Doctorado en Uso, Manejo y Preservación de los Recursos Naturales del Centro de Investigaciones Biológicas del Noroeste.
2 Profesor de Fisiología animal comparada e Investigador del Centro de Investigaciones Biológicas del Noroeste. Responsable de la publicación
Dicho artículo se elaboró a partir de un trabajo solicitado en el curso de Fisiología animal comparada, seleccionado los dos mejores escritos1 de un total de 11 tareas entregadas.
El día 11 de marzo, un grupo de investigadores del Hospital Universitario de Basilea (Suiza) y la Universidad Aristóteles de Tesalónica (Grecia) publicaron una nota en la prestigiosa revista médica “The Lancet” donde sugieren que personas bajo tratamiento con ciertos medicamentos antihipertensivos (reductores de la presión arterial) pueden presentar mayor susceptibilidad de infección al virus SARS-CoV-2, causante de la pandemia actual conocida como COVID-19 (Fang y col., 2020. https://doi.org/10.1016/S2213-2600(20)30116-8). Desde entonces, han surgido una serie de réplicas sobre sí existe o no un riesgo relacionado a estos medicamentos en pacientes de COVID-19 (ver Tabla I).
Estos fármacos intervienen en el Sistema Renina Angiotensina (SRA) por lo cual detallaremos brevemente las bases fisiológicas y farmacológicas de este sistema. El SRA es un complejo hormonal implicado en la función cardiovascular (corazón) y renal (riñones) de nuestro organismo, y ha sido uno de los blancos para el desarrollo de fármacos antihipertensivos. La sustancia activa (hormona) de este complejo, la angiotensina II (Ag II), se produce mediante dos cortes. En primer lugar, el angiotensinógeno (una proteína producida en el hígado) es convertida en Angiotensina I (Ag I) en el riñón por la enzima renina. Estas reacciones suceden en respuesta a un descenso en la presión arterial. Tras la segunda hidrólisis, la Ag I se convierte en Ag II, la cual entre sus efectos principales, produce vasoconstricción y, en consecuencia, un aumento en la presión arterial. Asimismo, a través de otras hormonas (aldosterona y hormona antidiurética), la Ag II también produce retención de sodio y agua a nivel de los riñones, lo cual incrementa aún más la presión arterial (ver Figura 1).

Además de incrementos anormales y/o prolongados en la presión arterial, las altas concentraciones de Ag II, asociadas a enfermedades o simplemente al envejecimiento, pueden tener una serie de efectos perjudiciales como inflamación, trombosis (formación de coágulos en los vasos sanguíneos), edema pulmonar (acumulación de líquido en el pulmón), entre otros. Por ello, la modulación del SRA es crítica. Uno de los puntos de modulación es la conversión entre Ag I y Ag II que es facilitada por la enzima convertidora de la angiotensina (ECA). Como un mecanismo natural para regular el SRA, existe otra ECA en pulmón, la ECA2, que actúa tanto sobre la Ag I como la Ag II para convertirlas en productos más simples (péptidos) (Clarke y Turner, 2012, https://doi.org/10.1155/2012/307315). Uno de ellos es la Ag 1-7 que, contrario a la Ag II, actúa como vasodilatador y disminuye la presión arterial (ver Figura 2). Ambas enzimas se localizan en varios tejidos, entre ellos, en las células alveolares del pulmón.
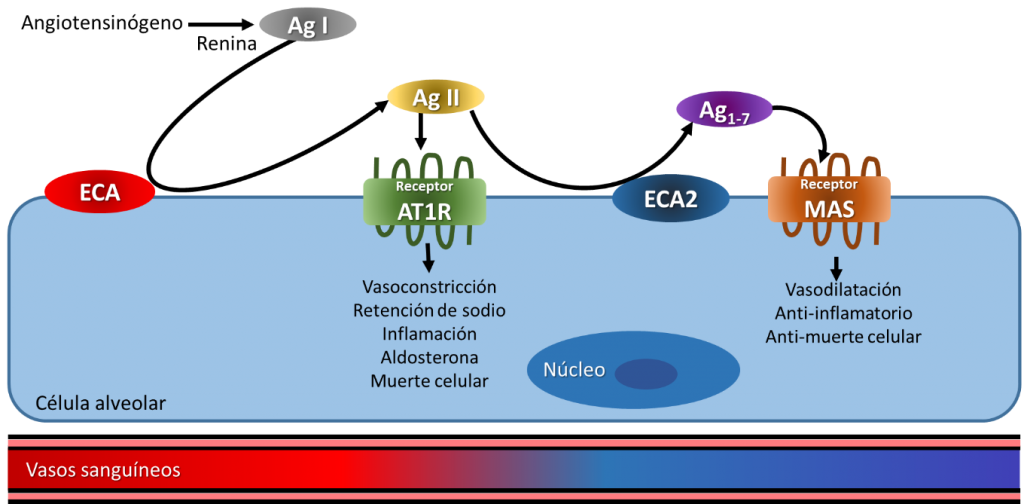
Y aquí surge nuestro villano, el SARS-CoV-2, que utiliza a la ECA2 como receptor para internalizarse a las células de los alveolos pulmonares y así poder replicarse y producir los signos patológicos tan sonados (dolor de garganta, presión en el pecho, dificultad para respirar, entre otros) (Wan y col., 2020 https://doi.org/10.1128/JVI.00127-20) (ver Figura 3). Al utilizar la ECA2, el virus no sólo completa su ciclo de replicación, sino que impide que esta enzima haga su papel de modular el SRA, exagerando de alguna manera los efectos de la Ag II (aumento de la presión arterial). Lo anterior, se ha asociado hasta cierto punto con las famosas condiciones de comorbilidad (hipertensión, obesidad, hábito de fumar, edad, entre otros), es decir, pacientes que presentan uno o más padecimientos que complican el cuadro de COVID-19 (Verdecchia y col., 2020 https://doi.org/10.1016/j.ejim.2020.04.037).
En este punto cabe destacar el papel de los fármacos antihipertensivos relacionados con el SRA, los cuales son básicamente de dos tipos:
i) lnhibidores de la ECA (IECA), que impiden la conversión de Ag I y Ag II, disminuyendo así uno de sus efectos principales que es la vasocontricción y el aumento de presión arterial. Entre estos fármacos podemos los más comunes son Captopril, Enapril y Lisinopril.
ii) Bloqueadores del Receptor de la Ag II (BRA), que impiden la unión de la Ag II a la célula y por ende, disminuyen sus efectos a nivel celular (ej. constricción de arteriolas). En este caso, probablemente uno de los fármacos más comunes es el Losartán.
En la Figura 3 se ilustra la relación tanto del SARS-CoV2 con el SRA al unirse con el ECA2 y por ende disminuir su actividad, como de los IECA/BRA que bloquean la síntesis/efectos de la Ag II.

Es aquí donde surge una controvertida hipótesis en la cual se ha sugerido que ambos tipos de fármacos incrementan la cantidad de la ECA2 que el virus utiliza, es decir, le facilitan la entrada, lo cual constituye la base para sugerir la interrupción de este tipo de medicamentos que deberían ser sustituidos por otro tipo de antihipertensivos (Fang y col., 2020; Esler y Esler, 2020 https://journals.lww.com/jhypertension/FullText/2020/05000/ Can_angiotensin_receptor_blocking_drugs_perhaps_be.2.aspx). Sin embargo, con base en un análisis minucioso de la investigación en modelos de laboratorio, animales experimentales, y datos clínicos en humanos; la mayoría de los especialistas consideran que no hay suficiente evidencia para ello (ver Tabla I). Inclusive, nos permitimos citar una de las conclusiones más contundentes al respecto: “No hay evidencia del impacto de IECA’s y BRA´s en la expresión pulmonar de ECA2, particularmente en el contexto del COVID-19” (Alexandre y col., 2020 https://doi.org/10.1016/j.ando.2020.04.005). Asimismo, Esler y Esler (2020) que, si bien consideran la posibilidad de sustituir los BRA por otro tipo de agente antihipertensivo, reconocen que estos medicamentos aumentan la expresión de ECA2 en corazón y riñón, pero no ha sido analizado en pulmón.
Tabla I. Cronología de estudios sobre la susceptibilidad a COVID-19 en pacientes con hipertensión
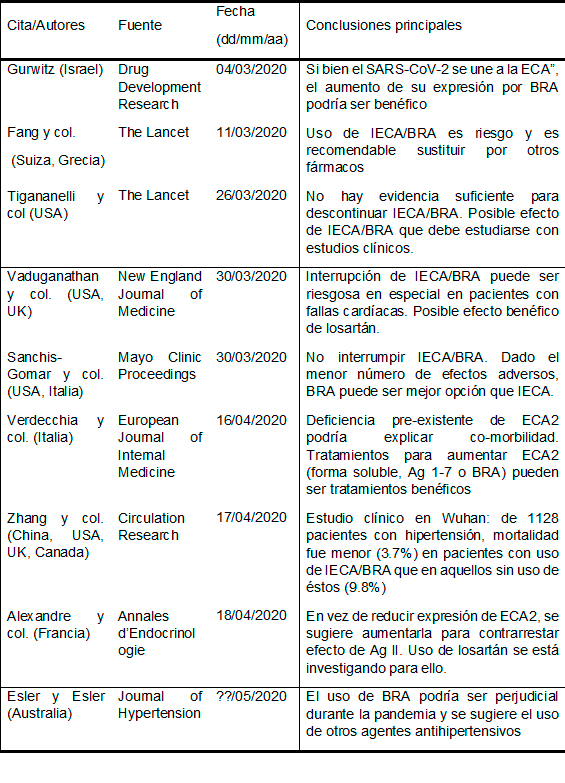
(BRA): Bloqueadores del receptor de la angiotensina (p. ej. Losartán, Candesartán y Telmisartán)
De las fuentes de información consultadas (notas en redes sociales, páginas de internet y artículos científicos especializados), sólo tres sugieren la posibilidad de sustituir los IECA/BRA mientras que nueve definitivamente no lo recomiendan. Asimismo, aun cuando algunos centros médicos se han adherido a esta hipótesis y por ende han sugerido la suspensión temporal de estos fármacos, varias sociedades médico-científicas internacionales (ej. Sociedad Internacional de Hipertensión y Sociedad Europea de Cardiología) se oponen a esta acción (ver listado completo en Sanchis-Gomar y col., 2020 http://doi.org/10.1016/j.mayocp.2020.03.026).
El primer argumento para ello es que descontinuar el uso del medicamento sin la guía médica adecuada, se corre el riesgo de recaer en una situación de hipertensión, con el peligro que ello implica, siendo el riesgo es aún mayor cuando este tipo de fármacos ha sido prescrito para problemas cardíacos (Vaduganathan y col., 2020 https://www.nejm.org/doi/full/10.1056/NEJMsr2005760) o renales (Sanchis-Gomar y col., 2020). El segundo argumento, más complejo y a su vez controvertido, es que el uso de inhibidores del SRA, particularmente los BRA como el Losartán, podría incluso ser benéfico. El sustento para ello, es que la deficiencia de ECA2 inducida por el SARS-CoV-2 es una de las causas de las complicaciones subsecuentes. Asimismo, se ha sugerido que la deficiencia pre-existente de ECA2, podría explicar la mayor morbilidad de SARS-CoV-2 asociada a la edad avanzada y de los problemas cardiovasculares, entre otros (Verdecchia y col., 2020). En este sentido, el uso de BRA podría compensar esta deficiencia al bloquear los efectos de la Ag II, los cuales son exhacervados en ausencia de ECA2. De hecho, algunos autores consideran que aun cuando los BRA aumenten la presencia de ECA2, esto podría ser benéfico; dado que de alguna manera esto evita que se “agote” la ECA2 en presencia del SARS-CoV2, lo cual a su vez permite que permanezca su efecto modulador del SRA (Gurwitz, 2020 https://onlinelibrary.wiley.com/doi/full/10.1002/ddr.21656; Verdecchia y col., 2020).
A favor del posible efecto benéfico de IECA/BRA, es importante citar un estudio clínico realizado con la participación de más de 20 autores de cuatro países (Zhang y col., 2020 https://www.ahajournals.org/doi/10.1161/CIRCRESAHA.120.317134) en el que se analizaron 1,128 pacientes de COVID-19 con hipertensión, y en el cual la mortalidad fue significativamente menor (3.7%) en los pacientes que tomaban alguno de estos fármacos con respecto a los que no lo hacían (9.8%). Asimismo, la mortalidad fue menor en pacientes que usaban estos fármacos en comparación con otros antihipertensivos que no intervienen directamente en el SRA. Cabe destacar que actualmente se está examinando la posibilidad de utilizar tratamientos con BRA para minimizar el daño y la mortalidad producidos por el SARS-CoV-2 (Veredecchia y col., 2020; Alexander y col., 2020; Zhang y col., 2020).
Referencias
Alexandre, J., Cracowski, J., Richard, V., Bouhanick, B. (2020) Renin-angiotensin-aldosterone system and COVID-19 infection, Annales d’Endocrinologie, en prensa
Clarke, N. E., Turner, A. J. (2012). Angiotensin-Converting Enzyme 2: The First Decade [Review Article]. International Journal of Hypertension (Hindawi) 212: 307315.
Esler, M., Esler,D., (2020). Can angiotensin receptor-blocking drugs perhaps be harmful in the COVID-19 pandemic? Journal of Hypertension 38:781-781.
Fang, L., Karakiulakis, G., Roth, M. (2020) Are patients with hypertension and diabetes mellitus at increased risk for COVID-19 infection? The Lancet Respiratory Medicine 8: E21
Gurwitz, D. (2020). Angiotensin receptor blockers as tentative SARS-CoV-2 therapeutics. Drug Development Research 1-4
Sanchis-Gomar, F., Lavie, C. J., Perez-Quilis, C., Henry, B. M. y Lippi, G. (2020). Angiotensin-Converting Enzyme 2 and Antihypertensives (Angiotensin Receptor Blockers and Angiotensin-Converting Enzyme Inhibitors) in Coronavirus Disease 2019. Mayo Clinic Proceedings, en prensa
Tignanelli, C. J., Ingraham, N. E., Sparks, M. A., Reilkoff, R., Bezdicek, T., Benson, B., Schacker, T., Chipman, J. G., Puskarich, M. A. (2020). Antihypertensive drugs and risk of COVID-19? The Lancet Respiratory Medicine 8: E30-E31
Vaduganathan, M., Vardeny, O., Michel, T., McMurray, J.J.V., Pfeffer, M.A., Solomon, S.D. (2020). Renin–Angiotensin–Aldosterone System Inhibitors in Patients with Covid-19. New England Journal of Medicine 382:1653-1659
Verdecchiaa, P. , Cavallinia, C. , Spanevello, A. , Angelib, F. (2020). The pivotal link between ACE2 deficiency and SARS-CoV-2 infection. European Journal of Internal Medicine, en prensa
Wan, Y., Shang, J., Graham, R., Baric, R. S., Li, F. (2020). Receptor recognition by the novel coronavirus from Wuhan: an analysis based on decade-long structural studies of SARS coronavirus. Journal of virology 94:e00127-20.
Zhang, P. > 40 autores (2020). Association of Inpatient Use of Angiotensin Converting Enzyme Inhibitors and Angiotensin II Receptor Blockers with Mortality Among Patients With Hypertension Hospitalized With COVID-19. Circulation Research, en prensa
Fuente: Cibnor

