La diabetes tipo 1 es una enfermedad crónica causada por la destrucción por el propio sistema inmune de las células productoras de insulina, esto es, las células beta de los islotes pancreáticos. En consecuencia, y dado que la insulina es la hormona responsable de que las células capten la glucosa de la sangre para producir energía, el torrente circulatorio acaba portando un exceso de glucosa, lo que acaba provocando daños en múltiples órganos del cuerpo. Por tanto, la clave para curar esta diabetes tipo 1 parece muy clara: restaurar los islotes del páncreas –con sus células beta– para que los afectados puedan producir insulina de forma totalmente natural. Algo que los científicos llevan intentando desde hace décadas. Sin demasiado éxito. O así ha sido hasta ahora, dado que investigadores del Centro Médico del Hospital Infantil de Cincinnati(EE.UU.) podrían haber hallado la manera de lograrlo.
Concretamente, el estudio, publicado en la revista “Cell Reports“, describe el proceso de ‘fabricación’ de islotes pancreáticos humanos que, capaces de desarrollar su propio sistema circulatorio y de producir hormonas –entre otras, la insulina–, son muy eficaces una vez trasplantados para tratar la diabetes tipo 1 de reciente aparición en modelos animales –ratones.
Como explica Takanori Takebe, co-director de la investigación, “el método descrito en nuestro trabajo puede suponer una estrategia curativa principal para el tratamiento de la diabetes tipo 1. Se trata de una enfermedad que pone en riesgo la vida de los afectados y que nunca desaparece, por lo que el desarrollo de estrategias terapéuticas efectivas y, muy posiblemente, permanentes, ayudaría en gran medida a millones de niños y adultos de todo el mundo”.
Cóctel celular
El método de bioingeniería descrito en el estudio se basa en el empleo de dos tipos diferenciados de células progenitoras embrionarias humanas: células madre mesenquimales (MSN) y células del endotelio vascular del cordón umbilical (HUVEC). Así, de lo que se trata es de combinar estas MSN y HUVEC con células humanas de distintos órganos –por ejemplo, del páncreas–, con células murinas –esto es, de ratón– de diferentes órganos, y con células madre pluripotentes inducidas –iPS, esto es, células que, obtenidas a partir de la reprogramación genética de células adultas, por ejemplo de la piel, tienen la capacidad de diferenciarse en cualquier célula del organismo.
Pero aún hay más. El ‘cóctel’ de MSN, HUVEC, células humanas y murinas e iPS aún requiere un último ingrediente: compuestos genéticos y bioquímicos que den sustento y alimento a todas estas células e induzcan su ‘agregación’ y ‘re-organización’ para formar un tejido específico. En este caso concreto, y de acuerdo con los ingredientes añadidos al cóctel o, como lo han bautizado los autores, ‘cultivo celular de condensación’, para formar el tejido de los islotes pancreáticos. Y lo han logrado. Pero, ¿funciona?
Para responder a esta pregunta, los autores utilizaron un modelo animal –ratones– al que previamente habían destruido todos los islotes pancreáticos. O lo que es lo mismo, le habían causado una diabetes tipo 1 grave. Pero una vez trasplantados los nuevos islotes derivados del cultivo celular de condensación, la enfermedad se vio completamente curada.
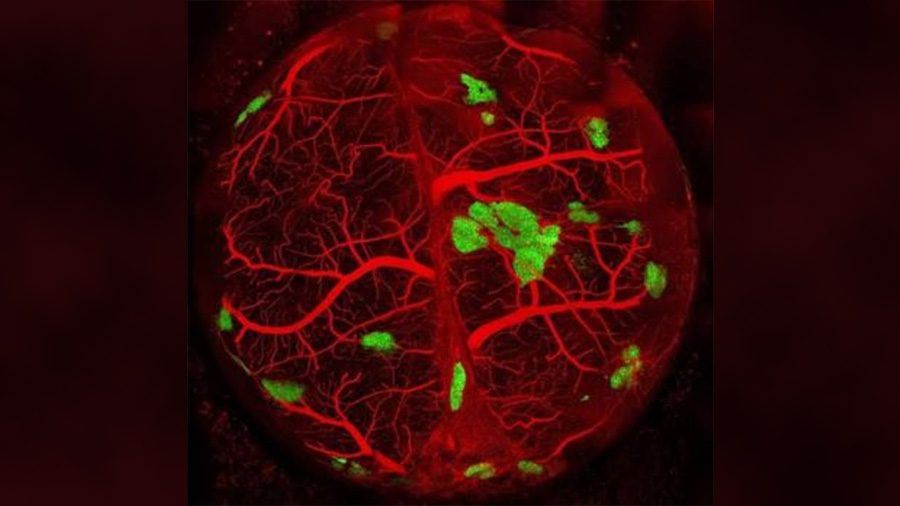
En este contexto, debe recordarse que la idea de trasplantar islotes pancreáticos para el tratamiento de la diabetes no es, ni mucho menos, nueva. Y tampoco demasiado eficaz. Y es que la tasa de éxito es relativamente baja dado que los islotes pierden su vascularización y, por tanto, su suministro de sangre mientras son procesados para su trasplante.
Como indican los autores, “esta pérdida hace que sea muy difícil que los pacientes sometidos a estos procedimientos alcancen el máximo beneficio clínico. Y si bien los tejidos fabricados a partir de células madre tienen un potencial terapéutico enorme, todavía debemos superar el reto que supone asegurar el suministro de sangre para nutrir a estos tejidos una vez trasplantados”.
Por tanto, incide Hideki Taniguchi, co-director de la investigación, “necesitamos una estrategia que aseguro el éxito del trasplante mediante el desarrollo sincronizado de redes vasculares. Y lo que hemos demostrado en nuestro trabajo es que el sistema de cultivo celular de autocondensación promueve la vascularización de los tejidos”.
Ratones curados
De acuerdo con los resultados del estudio, los islotes pancreáticos humanos generados a través del cultivo celular de autocondensación no solo desarrollaron rápidamente una red vascular cuando fueron trasplantados en los ratones diabéticos, sino que también funcionaron de forma eficiente como parte del sistema endocrino del receptor. De hecho, fueron capaces de secretar hormonas como la insulina y, así, estabilizar el control glucémico de los animales.
Como concluyen los autores, “en estudios previos ya habíamos demostrado la capacidad de la técnica del cultivo celular de autocondensación con iPS para crear organoides tridimensionales humanos capaces de revascularizarse tras ser trasplantados en ratones. Pero la capacidad para generar fragmentos de órganos, caso de los islotes del páncreas, que crearan una red vascular en el receptor nunca la habíamos conseguido hasta este trabajo”.
Fuente: abc.es/salud